MRONJとインプラント治療vol.3

少し方向性が見えてきた?
今までBP製剤や抗RANKL抗体などを投与されている患者さんへのインプラント治療についての論文を2本読みました。2本を読んだ感じとしては、骨粗鬆症でBPを経口投与されている患者さんへのインプラント治療でMRONJが起こるリスクはかなり低い、ただし0ではない、という事が強調されているイメージでした。さて、今回はどうでしょうか。
今回は2021年、オーストラリアからの論文となります。
Dental Implant Placement in Patients With a History of Medications Related to Osteonecrosis of the Jaws: A Systematic Review
Judd Sher , Kate Kirkham-Ali , Jie Denny Luo , Catherine Miller , Dileep Sharma
J Oral Implantol. 2021 Jun 1;47(3):249-268. doi: 10.1563/aaid-joi-D-19-00351.
PMID: 32699903

Abstract
The present systematic review evaluates the safety of placing dental implants in patients with a history of antiresorptive or antiangiogenic drug therapy. The Preferred Reporting Items for Systematic Reviews and Meta-analyses (PRISMA) guidelines were followed. PubMed, Cochrane Central Register of Controlled Trials, Scopus, Web of Science, and OpenGrey databases were used to search for clinical studies (English only) to July 16, 2019. Study quality was assessed regarding randomization, allocation sequence concealment, blinding, incomplete outcome data, selective outcome reporting, and other biases using a modified Newcastle-Ottawa scale and the Joanna Briggs Institute critical appraisal checklist for case series. A broad search strategy resulted in the identification of 7542 studies. There were 28 studies reporting on bisphosphonates (5 cohort, 6 case control, and 17 case series) and 1 study reporting on denosumab (case series) that met the inclusion criteria and were included in the qualitative synthesis. The quality assessment revealed an overall moderate quality of evidence among the studies. Results demonstrated that patients with a history of bisphosphonate treatment for osteoporosis are not at increased risk of implant failure in terms of osseointegration. However, all patients with a history of bisphosphonate treatment, whether taken orally for osteoporosis or intravenously for malignancy, appear to be at risk of “implant surgery-triggered” medication-related osteonecrosis of the jaw (MRONJ). In contrast, the risk of MRONJ in patients treated with denosumab for osteoporosis was found to be negligible. In conclusion, general and specialist dentists should exercise caution when planning dental implant therapy in patients with a history of bisphosphonate and denosumab drug therapy. Importantly, all patients with a history of bisphosphonates are at risk of MRONJ, necessitating this to be included in the informed consent obtained before implant placement.
本システマティックレビューは骨吸収抑制薬、血管新生抑制薬による治療歴がある患者のインプラント治療の安全性について評価しています。PRISMAに基づき行っています。PubMed、Cochrane Central Register of Controlled Trials、Scopus、 Web of Science、 OpenGrey databasesなどのデータベース上で2019年7月までの英語で記載された臨床研究を検索しました。研究の質としてランダム化、割付の隠蔵、ブラインド、不完全なアウトカム、アウトカムの選択、その他のバイアス等をmodified Newcastle-Ottawa scale and the Joanna Briggs Institute critical appraisal checklistを使用して調査しました。7542の研究がピックアップされ、最終的に28のBP製剤に関する研究(5コホート、6ケースコントロール、17ケースシリーズ)と1つのデノスマブに関する研究(ケースシリーズ)が基準に適合しました。研究の質は全体としては中程度でした。
骨粗鬆症によるBP製剤既往患者において、オッセオインテグレーションの観点からインプラント失敗リスクの上昇を認めませんでした。しかし、骨粗鬆症での経口投与か悪性腫瘍での静脈内投与に関係なく、BP投与歴のある全ての患者でインプラント手術誘因性のMRONJリスクを認めました。対照的に、骨粗鬆症でのデノスマブ投与によるMRONJリスクは無視できるレベルでした。
結論として、GPとスペシャリストはBP、デノスマブの投与歴のある患者へのインプラント治療を計画する際に注意しなければなりません。重要なのは、BP投与歴のある全ての患者はMRONJリスクがあり、インプラント治療前のインフォームドコンセントにこのことを含める必要があるということです。
ここからはいつもの通り本文を適当に抽出して要約します。誤訳もあり得ますので、気になったら実際の本文をご確認ください。
緒言の一部
インプラント植立の成功と長期予後は治癒時のオッセオインテグレーションに大きく依存しています。オッセオインテグレーションは、骨のリモデリング、すなわち破骨細胞による古い骨の吸収と骨芽細胞による新しい骨の形成の際に生じる固有の生命活動が正常に機能することが必要な動的プロセスです。新しい未熟な毛細血管の形成がこれらの活動には必要不可欠です。そのため、骨のリモデリングと血管新生を阻害する薬はオッセオインテグレーションを弱め、結果的に早期のインプラントロストに至るかもしれません。
骨吸収抑制薬は破骨細胞の分化と機能を抑制することで骨の恒常性に影響を与えます。これにより骨粗鬆症や骨の悪性腫瘍などの骨吸収が過度に進む疾患を治療する事ができます。病的な骨折や骨性疼痛、転移の拡大などを防ぐことにより患者のQOLを有意に改善します。今日、4種類の骨吸収抑制薬、BP製剤、SERMS(選択的エストロゲン受容体修飾薬)、カルシトニン、デスノマブのようなモノクローナル抗体、が使用されています。
血管新生抑制薬は、腫瘍性の血管新生を制限するためにがんに用いられる薬です。殆どの血管新生抑制薬はモノクローナル抗体か低分子量抑制薬で、VEGF経路をターゲットとしています。これは、悪性腫瘍の半分以上においてVEGFが高濃度に発現するからです。
骨吸収抑制薬、血管新生抑制薬の使用に関連した創傷治癒の遅延はMRONJとして知られています。MRONJは稀ですが、二次感染、腫脹、疼痛性病変、各種感覚異常、病的骨折など、影響は甚大です。あるケースではどのような治療も反応が芳しくないです。しかし、休薬が改善を助けるかもしれない、との主張はエビデンスがありません。抗菌薬も壊死組織までは届きません。隣接組織の感染管理のためだけに使用されます。現在、症状のある部位への緩和、保存的治療が推奨されています。手術の適応となった場合、大きな切除と複雑な再建がしばしば行われますが、成功率は低く、患者さんにかなり目立った顔面変形が残ることも少なくありません。現時点ではMRONJの病原性はよくわかっていません。骨のターンオーバーの抑制、血管新生抑制、軟組織への毒性、感染など色々なメカニズムが考えられています。強い予知因子の1つとして顎骨の外科処置がありますが、インプラント治療後のMRONJリスクはよく分かっていません。
BP製剤にフォーカスした以前のシステマティックレビューでは、BP製剤とインプラント失敗とMRONJとの関連について様々な結果となっています。本研究は、「健康な人と比べて、骨吸収抑制薬、血管新生抑制薬の履歴がある患者ではインプラントの失敗やMRONJのリスクは高くなるのか?」というCQに基づいて文献の検討を行いました。
実験方法
求める文献
1)英語
2)ランダム化比較試験、コホート研究、ケースコントロール研究、ケースシリーズ
3)後ろ向き、横断、縦断研究デザイン
4)5名以上の被験者
5)データがクリアで議論するのに充分
6)全文閲覧可能
検索したデータベース
PubMed、Cochrane Central Register of Controlled Trials、Scopus、 Web of Science、 OpenGrey databases
収集データ
(1)研究デザイン
(2)患者数、あるならコントロール群の数
(3)インプラント数
(4)患者の特徴(全身疾患、年齢、性別、喫煙)
(5)骨吸収抑制薬、血管新生抑制薬使用歴の詳細(薬の種類、投与方法、インプラント治療前の投与)
(6)インプラント埋入時、フォローアップ時の投薬
(7)アウトカム(インプラントの喪失、失敗、成功、生存、MRONJの発生)
(8)データの欠損がある場合、指定無し、が使用されている
結果
研究のセレクト
最終的に29の研究が採用基準に適合しました。28がBP製剤、1つがデノスマブでした。SERMS、カルシトニン、血管新生抑制薬については確認出来ませんでした。
研究の特徴
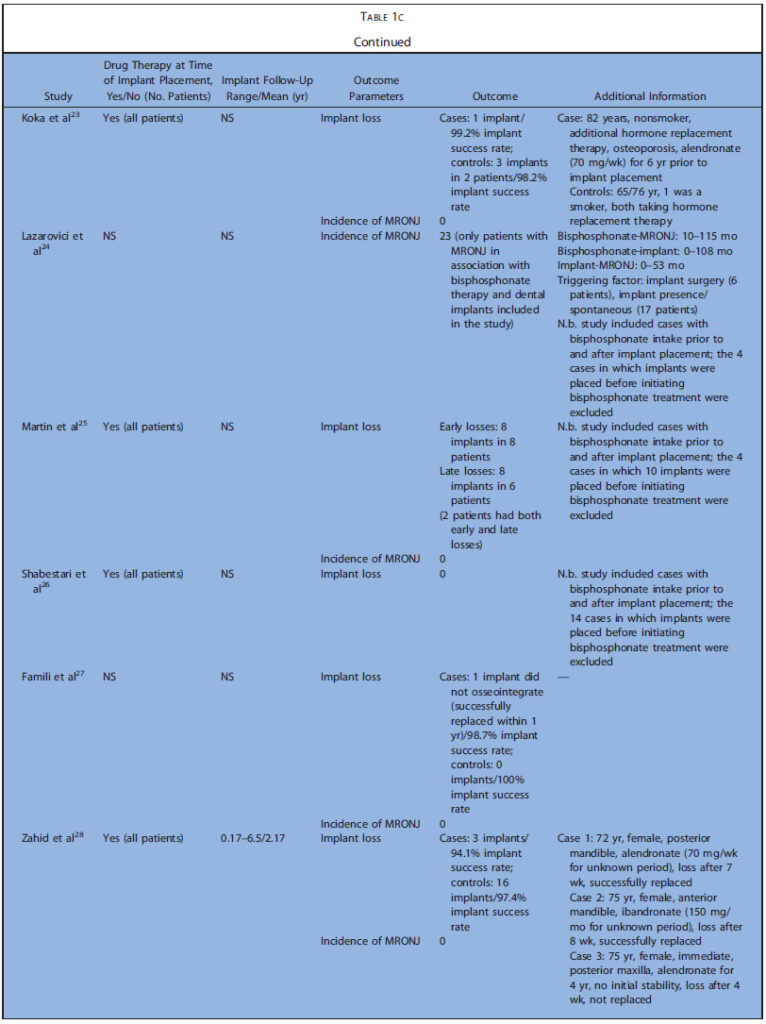
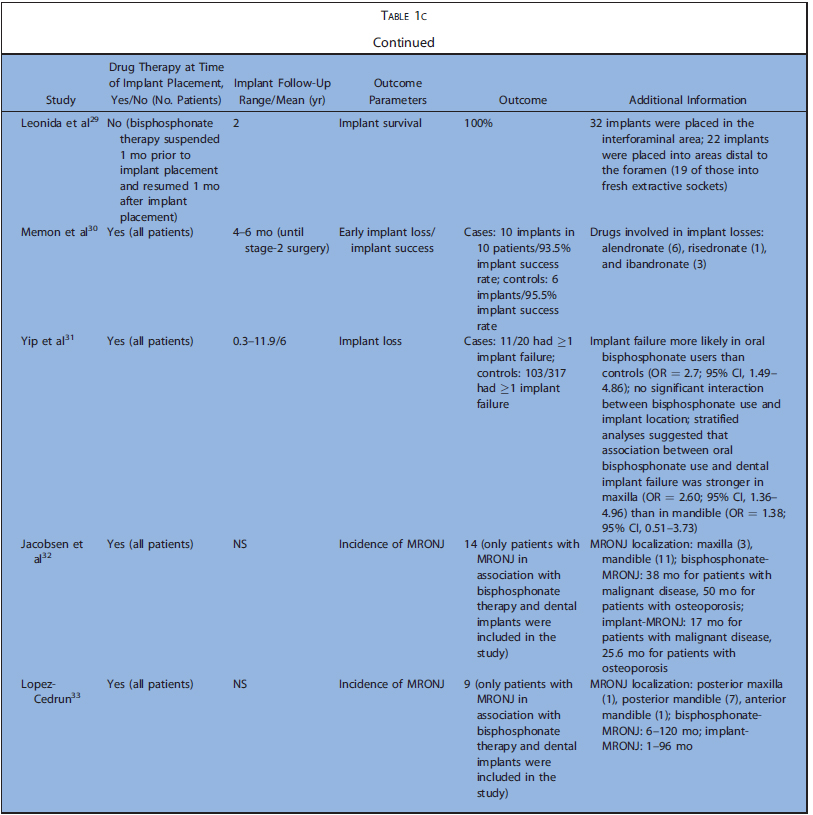
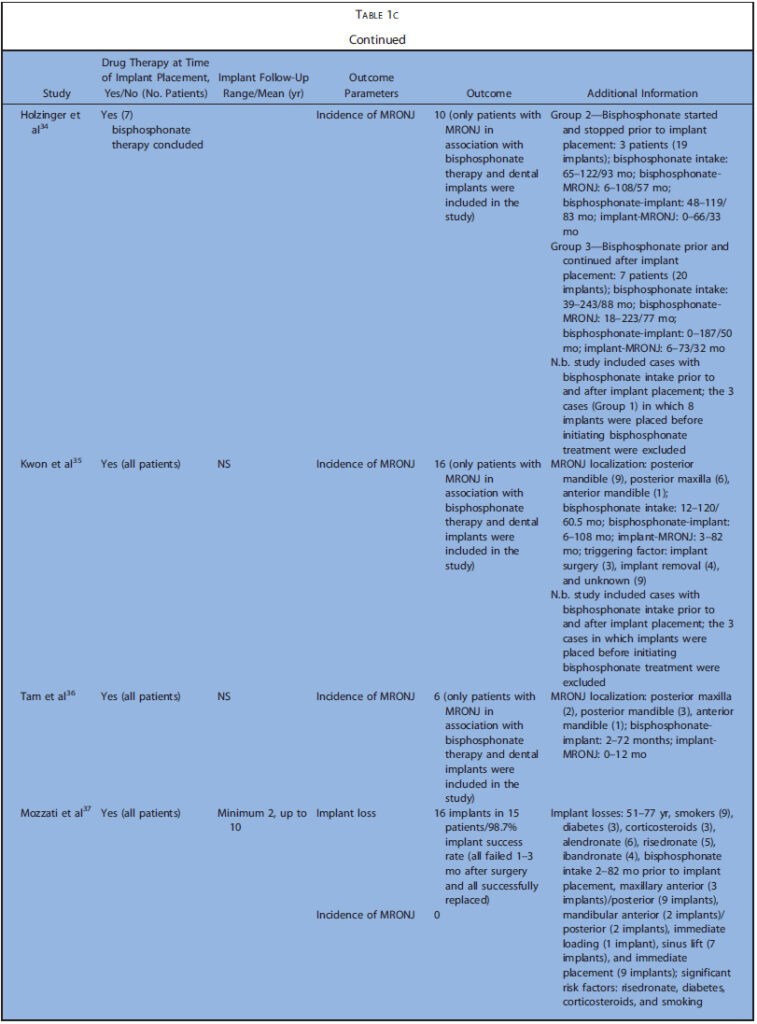
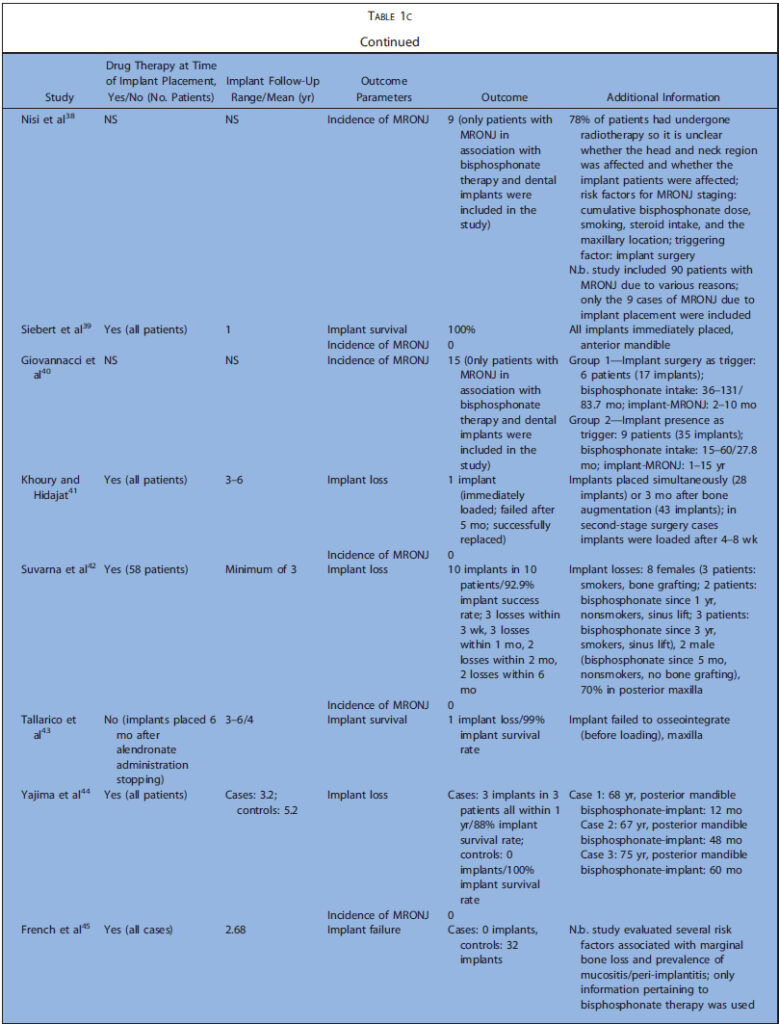
表1a~cまでに今回の研究の特徴を示します(表1は膨大な量のため後ろにまとめて添付)。表2はアウトカムの要約を示します。解釈に必要な情報が不足している場合、症例と対照群におけるインプラントの埋入・ 失敗の最小数を仮定し、比例配分で推定値を算出しました。
BP製剤
コホート研究5,コントロール研究6、ケースシリーズ17でした。後ろ向きが20,横断が4,縦断が4でした。殆どが診療録から得た情報のみで構築されていました。5つの研究では、インプラント埋入前後にBP製剤を投与されていました。BP開始前にインプラントが埋入されていたものは除外しています。Nisiらは90人のMRONJ患者の中でインプラント埋入によるMRONJは9ケースだったと報告しています。Frenchらは、骨喪失に関するいくつかのリスク因子と粘膜炎、インプラント周囲炎の有病率を評価しました。これらの研究では、BP投与群は6~235名で、埋入されたインプラントは14~1267本でした。BP非投与のコントロール群は12~2026名で、埋入されたインプラントは28~4507本でした。フォローアップ期間は0.3~12.2年でした。20の研究ではインプラントの喪失、失敗、成功、生存について検討しており、22の研究では、MRONJの発生について検討していました。6つの研究では、より詳細な個人データが利用可能でした。
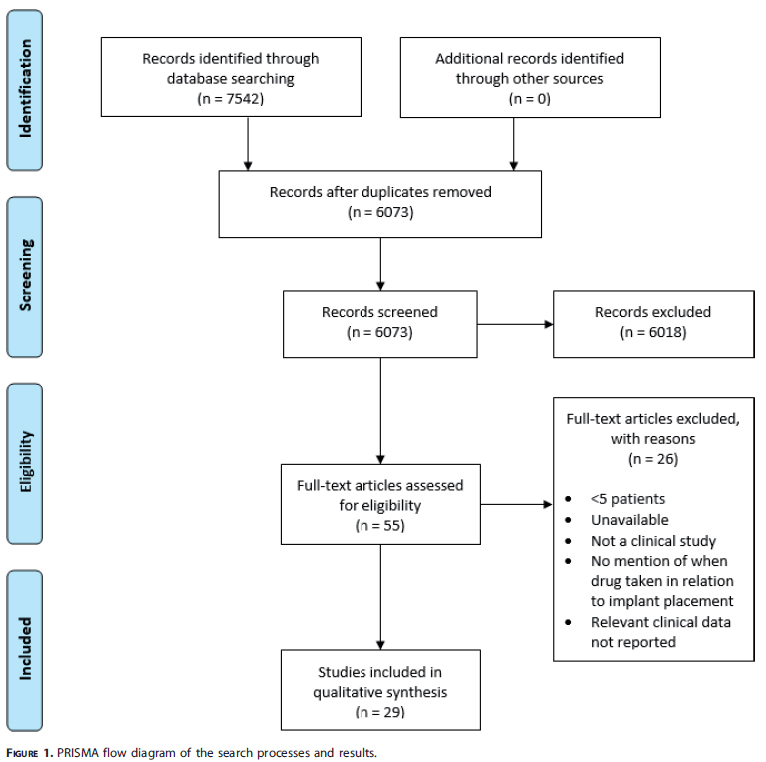
デノスマブ
Wattsらによるケースシリーズ1つのみ採用基準に適合しました。この研究は後ろ向きで質問表から得た情報が元になっています。口腔内での侵襲的な経過(インプラント、抜歯、自然脱落、SC、SRP、顎の手術)が調査され、MRONJケースについて詳細が記載されていました。投与群は212名ですが、インプラント本数は記載なしでした。フォローアップ期間も記載なしで、MRONJの発生に関するいくつかの情報は記載されていました。本研究から、より詳細な個人データが利用可能でした。
質の評価
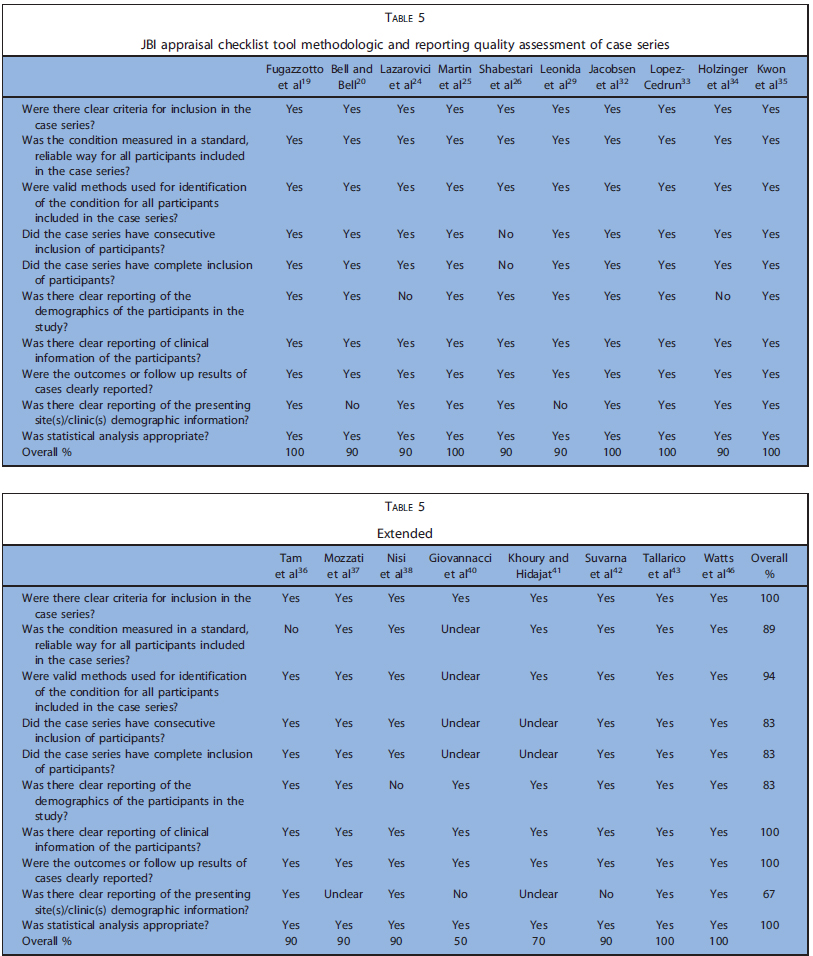
表3と4にコホート研究とケースコントロール研究の質の評価を示します。コホート研究は1から5つ星(14~71%、低い~中等度の質)で、一方ケースコントロールでは5~7つ星(63%~88%、中等度~高度の質)でした。

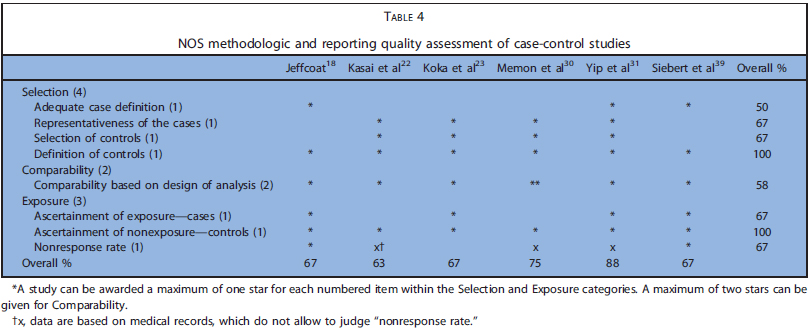
表5にケースシリーズの質を示します。5~10のYesを獲得(50~100%、中等度~高度の質)していました。
個別研究の結果
BP製剤
殆どの研究において骨粗鬆症に対する経口投与に関して報告されており、静脈内投与は9つの研究のみでした。6つの研究で悪性腫瘍に対するBP製剤投与について検討されていました。骨粗鬆症での経口投与で最も投与されていたのはアレンドロン酸で、クロドロン酸、イバンドロン酸、リセドロン酸などが次点でした。静脈内投与ではイバンドロン酸、パミドロン酸、ゾレドロン酸が多く、単独または経口ゾレドロン酸と併用で報告されていました。悪性腫瘍全てのケースで、ゾレドロン酸静脈内投与単独、または他の静脈内投与薬との併用が報告されていました。インプラント埋入前のBP製剤投与期間は0.25~20.3年でした。
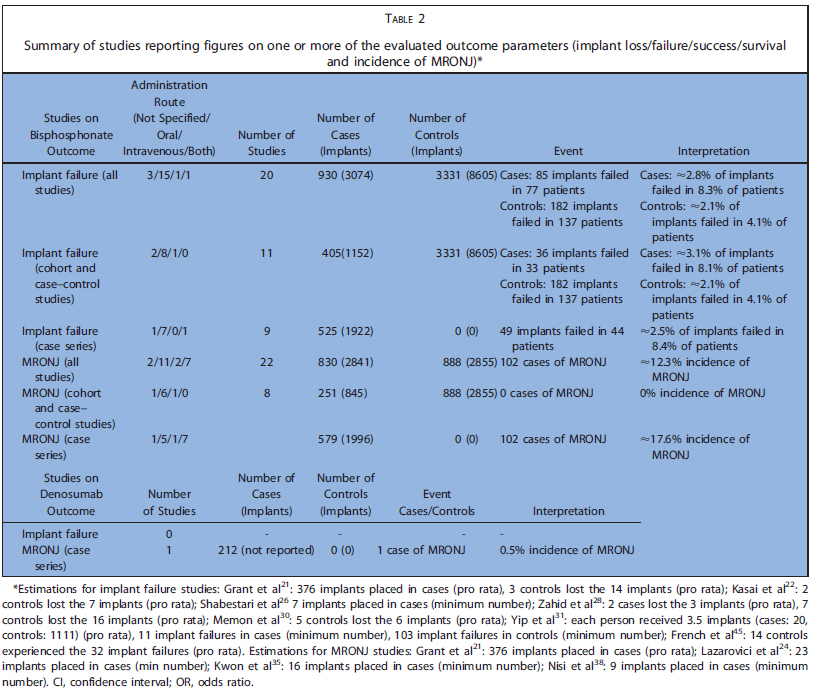
Kasaiらがインプラント成功率は85.7%、Yajimaらが生存率88%と報告した以外では、BP投与群では92.9~100%の成功率、非投与群では95.5~100%の成功率で、BP投与群と非投与群でのインプラント成功率に差を認めませんでした。インプラントの喪失は上顎臼歯部で最も多く、埋入後比較的早期に起こっていました。データの欠落のために推定値となりますが、BP投与群で2.8%、非投与群で2.1%でした。コホート、コントロール研究とケースシリーズを分離しても、BP投与群でのインプラント失敗率には違いを認めませんでした(コホート+コントロール3.1%、ケースシリーズ2.5%)。
いくつかの研究では、インプラント埋入によるMRONJはなかったと報告しています。一方で8つのケースシリーズでは報告されています。これらのケースシリーズから、33名以上の患者が下顎に、12名が上顎にMRONJを発症しました。MRONJがもっと発生したのは臼歯部でした。28名の患者でインプラント手術がMRONJのトリガーとして記述されています(4名はインプラント除去手術)。一方で26名はインプラントの存在自体がトリガーと考えられました。さらに、9名ではトリガーが確認出来ず、4つの研究(39名)では、トリガーは記載されていませんでした。骨粗鬆症でBP製剤を投与されていたのが49名、悪性腫瘍が43名でした。Holzingerら3はBP製剤の適応を明記していませんが、経口および静脈内投与で発症したMRONJの症例を調査しています。BP製剤開始からMRONJ発生までの時間は1~223か月で、インプラントを初めて埋入してからMRONJ発生までの期間は0~180か月でした。データの欠落のため推定値となりますが、MRONJ発生率は12.3%でした。しかし、コホート、コントロール研究とケースシリーズを分離した場合、MRONJの発生率には大きな差が認められました(コホート+コントロール0%、ケースシリーズ17.6%%)。
デノスマブ
Wattsらにケースシリーズでは、骨粗鬆症に60mgを6か月毎に投与されていました。212名の患者がインプラント治療を受け、1ケースのみMRONJが確認されました。この患者は上顎臼歯部に抜歯即時+サイナスリフトで2本のインプラントを埋入されていました。しかし、この患者もMRONJは治癒し、インプラントも維持されており、デノスマブも継続しています。
考察の一部
破骨細胞による骨吸収はインプラントのオッセオインテグレーションと周囲骨の恒常性に重要な役割を果たしています。BP製剤とデノスマブは破骨細胞の機能を阻害するので、オッセオインテグレーションの点でインプラントの成功に悪い影響を与えるかもしれないと考える事は当たり前でしょう。しかし、今回のシステマティックレビューに含まれる殆どの研究から、非投与群と比較して骨粗鬆症でBP製剤投与歴のある患者では、オッセオインテグレーションという点でインプラントの失敗リスクの上昇は認められませんでした。各患者に埋入・失敗したインプラントの正確な数を特定できない研究で行われた推定では、研究デザインに関係なく、BP製剤投与歴のある患者930人に埋入した3074本のインプラント中85本しか失敗していません。BP非投与群では患者3331人に埋入した8605本中182本が失敗となっています。失敗率はBP投与群では患者の8.3%に起こり全本数の2.8%、非投与群では4.1%の患者に起こり全本数の2.1%となっています。コホート研究とケースコントロール研究、ケースシリーズを分離した場合、インプラント失敗率は目立った違いはありませんでした(3.1%vs2.5%)。健康な人のインプラント生存率を評価した最近のシステマティックレビューでは、平均13.4年のフォローアップ期間で失敗率は5.4%でした。この失敗率は今回のシステマティックレビューでのBP製剤投与群と近似しており、インプラント治療においてBP製剤投与歴は失敗リスクを増加させないようです。インプラント失敗に関する研究では殆どの患者が経口BP製剤を投与されていましたが、Siebertらの研究は、静脈内にゾレドロン酸5mg投与された骨粗鬆症患者におけるインプラントの生存率を検討していました。この研究でのインプラント成功率は、BP投与群、非投与群共に100%でした。KhouryとHisajatによる他の研究では、骨粗鬆症患者でBP製剤を経口、静脈内投与(イバンドロン酸)両方を投与されている患者のインプラント失敗を検討しており、15人に71本のインプラントを埋入し、即時埋入した1本のみが5か月後にロストしましたが、その後再度埋入し成功しました。対照的にKasaiらとYajimaらの2つの研究ではでBP投与群と非投与群でインプラント成功、生存率に差を認めました(投与群85.7%、非投与群88%)。一般的にBP投与患者では早期のインプラント失敗が多く、好発部位は上顎臼歯部であるようです。しかし、同じ傾向が非投与の健康な患者においても認められます。不幸にも、がんによるBP製剤服用、またはデノスマブ服用患者のインプラント失敗リスクはデータが不足しており、算出する事が出来ませんでした。
BP製剤投与者におけるインプラント失敗のリスク増加の懸念は、MRONJに照らして見る必要があります。以前から言われているように、MRONJの最も強い予知因子の1つは歯槽部の外科処置です。そのため、インプラント手術がMRONJのトリガーとなる可能性があります。また、感染がMRONJ形成に重要であると長い間考えられてきました。MRONJ患者の壊死骨から採取した組織には、最近(特にActinomyces)、真菌、ウイルスで構成されるバイオフィルムが認められました。そのため、インプラントの存在自体がMRONJのリスクとなるかもしれません。BP投与群では、骨粗鬆症でも悪性腫瘍でも、インプラント埋入後のMRONJ発症リスクはある、というのが今回のシステマティックレビューの結果から示唆されます。各患者に埋入したインプラントの正確な数を特定できない研究での推定値も含みますが、研究デザインに関係なく、BP投与で1本以上のインプラントを埋入した合計830人の患者(合計2841本)のうち102人がMRONJと診断され、概算発生率は12.3%でした。コホート研究とケースコントロール研究、ケースシリーズで分離した場合、MRONJ発生率は大きな違いが認められました(0%vs17.6%)。これはMRONJ患者の全てが8つのケースシリーズで報告されたという事実で簡単に説明出来ます。骨粗鬆症、がんによりBP製剤を投与されている患者の抜歯後にMRONJが発生する確率は0.5~14.8%と報告されています。インプラント埋入後のMRONJリスクが同じぐらいなのは驚くべき事ではありません。部位的には、BP投与者では下顎が上顎の約3倍MRONJ発生が多いですが、その理由はよくわかりません。さらに、インプラント手術によるMRONJ、インプラントが存在することによるMRONJ両方が確認され、インプラントの埋入や除去などの外科的な侵襲だけではなく、インプラントが口腔内に存在すること自体がMRONJを起こす可能性が示唆されています。インプラントが存在することによるMRONJはBP開始前にインプラントを埋入した人にも起こるかもしれません。これは、MRONJ発生に感染が重要な役割をしているということと、BP製剤を開始するインプラント患者には長期のフォローアップが必要であるということを支持します。
一方で、骨粗鬆症でデノスマブ投与されている患者のインプラント埋入後のMRONJリスクはかなり低い結果となりました。Wattsらによるケースシリーズが今回採用された唯一の研究ですが、212名のインプラント埋入患者でMRONJが確認されたのは1名で、推定リスクは0.5%でした。幸運にもこのMRONJ患者はデノスマブを継続しながらMRONJも治癒し、2本のインプラントは維持されています。この研究では骨粗鬆症患者のみで構成されており、がんでデノスマブ投与されている患者のインプラント治療によるMRONJリスクはわかりません。もう1つデノスマブ投与患者のインプラント治療後のMRONJ発生に関する研究がありましたが、これは15年BP製剤製剤を投与してからデノスマブへ移行していました。BP製剤は骨組織に残留します。アレンドロン酸の半減期は10年であり、このMRONJケースはBP製剤とデノスマブのコンビネーションによるものかもしれません。
血管新生抑制薬の研究は今回採用基準に適合しませんでしたが、インプラント周囲にMRONJが発生したケースレポートは見つかりました。腎臓がんでパゾパニブで治療を行っている患者でした。6か月の治療後にエベロリムスに変更したところ、7週後に6年前に埋入した35、37、46、47インプラント周囲の骨が露出しました。このケースはインプラントが存在する事によるMRONJの可能性を強調します。
Limitation
1)BP製剤、デノスマブに関する研究が少なく、限られた情報しか利用できませんでした。また、SERMS、カルシトニン、血管新生抑制薬は今回の採用基準にみあう研究がありませんでした。
2)RCTが1つもありません。
3)各研究間でインプラント成功、失敗率にばらつきが認められました。
結論
1)SERMS、カルシトニン、血管新生抑制薬投与歴のある患者のインプラント失敗、MRONJ発生に関してのデータが不足しています。
2)骨粗鬆症でBP製剤を投与されている患者群は、健康な群と比較してインプラント治療失敗のリスクは増加しません。
3)がんによりBP製剤を投与されている患者群、デノスマブ投与群におけるインプラント失敗リスクはデータが不足しています。
4)BP製剤投与歴がある患者はインプラント埋入後にMRONJのリスクがあります。
5)骨粗鬆症でデノスマブを投与されている場合、インプラント埋入後のMRONJ発生リスクは無視できるレベルです。
まとめ
やはり今回も骨粗鬆症でBP投与されている患者さんへのインプラント治療はリスクはかなり低いが、0ではない、という結論でした。他の2つの論文も同様だったので、今あるエビデンスではこういう結論に至ると考えるべきです。
では、骨粗鬆症でBPを投与されている患者さんにどんどんインプラント治療をやってよいか、と言われるとそれは話が違います。もしMRONJが起こった場合に、埋入した医院で外科的なアプローチを含めて対応できるわけではないからです。もしインプラントを埋入後にMRONJが起こり、近くの大学病院に紹介した場合、なぜBP製剤を投与されている患者にインプラントを打ったのか?という話に絶対になるでしょう。
インプラントが存在する事自体がMRONJリスクになる、というのも複数論文で指摘されています。勿論天然歯のペリオ、根尖病変でもなる可能性が示唆されていますから、こういった薬剤が投与されている場合、感染源除去、口腔内の清掃状態、定期的なチェックへの配慮等が必要です。
表1
表1a
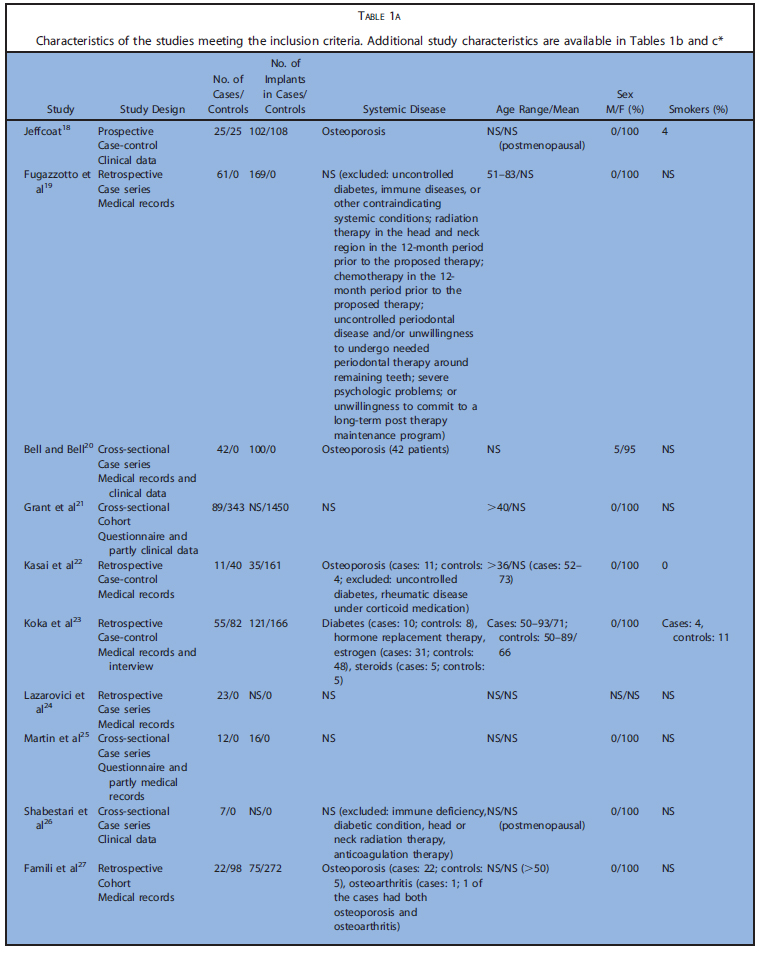
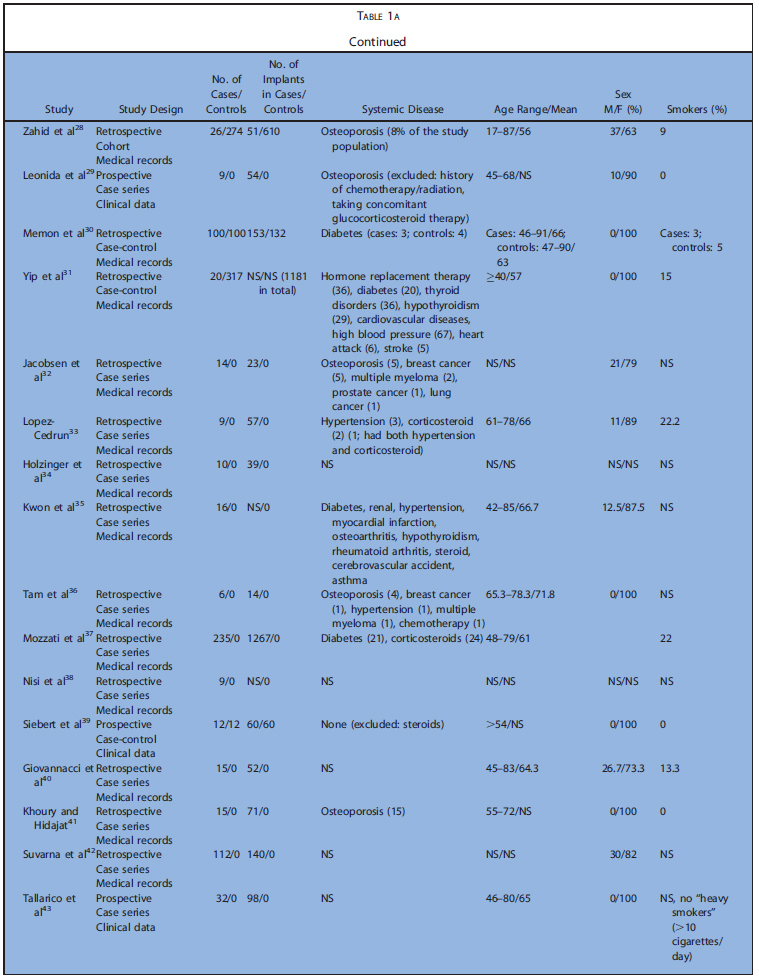
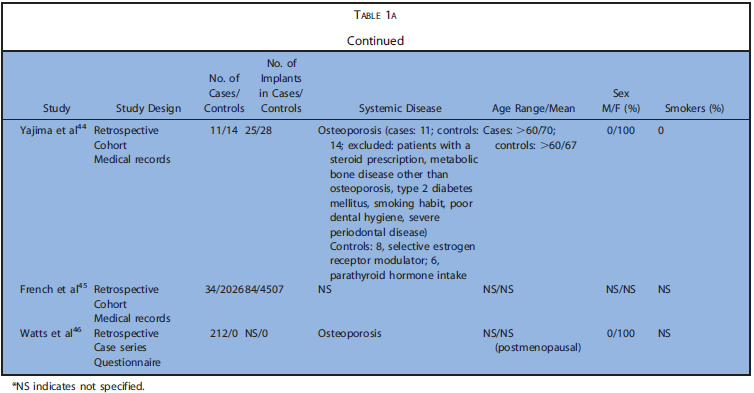
表1b
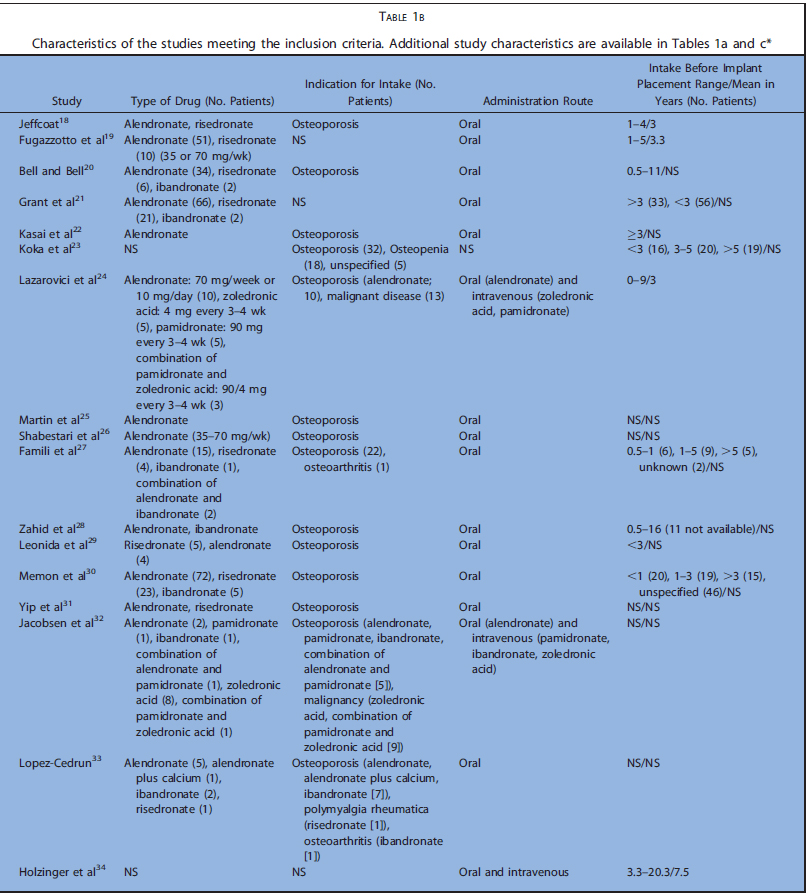
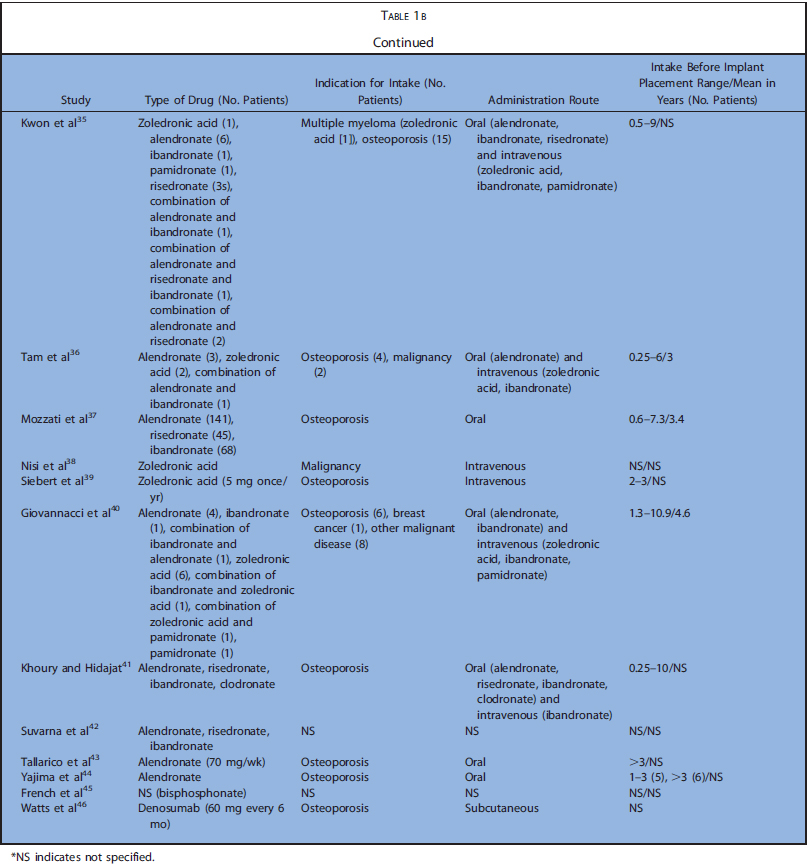
表1c