適切な期間での歯周病の定期検診を受けないと歯の喪失リスクが高くなる

ちょっと方向転換
当院は先代の時から予防型の歯科医院スタイルでして、定期的なメインテナンス(SPT)を大事にしております。治療終了後の定期的な受診の重要性に関して患者さんに渡す資料を作ろうと思ったのですが、自分はそこまで歯周病に関する論文を読んだことがありません。やはり自分で読まないと説明するときに不安ですので、少し論文を読んでみようと思います。栄養系の講演会は12月なのでまだ余裕でしょう。
何も取っかかりがないと調べづらいのでペリオの本を読んで、その引用文献からスタートします。今回は少し古いですが、2008年のJournal of Clinical Periodontologyでいきます。
Tooth loss after active periodontal therapy. 2: tooth-related factors
Bernadette Pretzl , Jens Kaltschmitt, Ti-Sun Kim, Peter Reitmeir, Peter Eickholz
J Clin Periodontol. 2008 Feb;35(2):175-82. doi: 10.1111/j.1600-051X.2007.01182.x.
PMID:18199151
https://pubmed.ncbi.nlm.nih.gov/18199151/

Abstract
Objective: To assess tooth-related factors contributing to tooth loss over a period of 10 years after completion of active periodontal therapy (APT).
Material and methods: All patients who had received APT by the same experienced periodontist, 10 years before beginning the research, were recruited until 100 patients were re-examined. Examinations included, at the patient level: test for interleukin-1 polymorphism, compliance to supportive periodontal therapy (SPT), mean plaque scores during SPT; at the tooth level: assessment of baseline bone loss (type, amount), tooth type, furcation status and abutment status. Logistic multilevel regression was performed for statistical analysis.
Results: Hundred patients with 2301 teeth at the baseline (completion of APT) were retrospectively examined. One hundred fifty-five teeth were lost over 10 years after APT. Logistic multilevel regression identified high plaque scores, irregular attendance of SPT and age as patient-related factors significantly accounting for tooth loss. Tooth-related factors significantly contributing to tooth loss were baseline bone loss, furcation involvement and use as an abutment tooth. However, in patients with regular SPT, 93% of teeth with 60-80% bone loss at the baseline, survived 10 years.
Conclusion: The following tooth-related risk factors for tooth loss were identified: baseline bone loss, furcation involvement, and use as an abutment tooth.
目的:動的歯周治療が終了して10年間で歯の喪失に寄与した歯に関連した因子を調べることです。
実験方法:全て同じペリオドンティストによって動的治療が終了した患者を被験者としました。10年前から研究は始まり、100名までの患者を再調査するため募集しました。評価項目は、患者レベル:IL-1遺伝子多型、SPTへのコンプライアンス、SPT時の平均プラークスコア、歯レベル:ベースライン骨欠損(タイプ、量)、歯種、ファーケーション、支台の状態です。多重ロジスティック回帰分析を行いました。
結果:100名の患者(動的治療終了時2301歯)が後ろ向きに調査されました。155本の歯が10年間で失われました。ロジスティック回帰分析の結果、高いプラークスコア、不定期なSPT、年齢が患者レベルとして有意に歯の喪失と関連しました。歯レベルで歯の喪失と有意に相関したのはベースライン時の骨欠損、ファーケーション、支台歯としの使用でした。継続的なSPTを行った患者の93%の歯にはベースライン時に60~80%の骨欠損が認められましたが、10年間喪失せずに経過しました。
結論:歯の喪失と有意に関連する歯の因子としてベースライン時の骨欠損、ファーケーション、支台歯としての使用が確認されました。
ここからはいつもの通り本文を適当に要約します。誤訳もあり得ますので、気になったら実際の本文をご確認ください。
緒言
SPT時の患者側のリスクファクターとしてすでに報告されている物としては、喫煙、不定期なSPT、DMがあります。IL-1に関しては未だ議論の対象です。患者側の要因はSPT間隔の調整で対応するべきです。患者側の要因だけでは歯の喪失の要因の一部のみしか説明出来ません。歯側の要因は治療計画時に重要です。歯の喪失に関連する因子としてすでに報告されているものは、骨欠損、動揺度、ファーケーション、骨縁下ポケットの深さ、歯種、生活歯かどうかです。さらに以下の要因が関連するかもしれません、骨欠損のタイプ(垂直、水平)、支台歯としての使用、歯根のグルーブなどです。
本研究の目的は動的歯周治療後10年間で歯の喪失に関与した歯側の因子を調べる事です。
実験方法
患者
条件1:歯肉縁下のデブライドメント+必要があれば歯周外科動的歯周治療を1名のペリオドンティストが行っている。
条件2:術前のレントゲン写真がある
この2つの条件を満たし、歯周治療の最初のアポイントメントから10年±6ヶ月経過した患者を最大100名リクルート
診査項目
ベースライン時の基礎疾患等の全身状態、IL-1遺伝子多型
臨床診査
PCR
Beeding Index、プロービングデプス、垂直的なアタッチメントレベル(6点法)
ファーケーション
動的治療前のレントゲン
歯根の長さに対する骨欠損レベル5段階(20%未満、20~40% 40%~60% 60%~80%、80%以上)に分類、ファーケーションと合わせた骨欠損レベル(50%未満、50~75%、75%より大きい)の結果でホープレス、疑わしい、問題なしの3段階に分類
骨縁下欠損の深さ(2mm、2.5mm~4mm、4.5mm以上)近遠心それぞれ評価
臨床診査とレントゲンから全ての歯をホープレス、疑わしい、問題なしに分類
評価
1回でも定めたSPT間隔の倍以上来なかった場合、その人をSPT不定期群に分類。例えば6ヶ月間隔なら13ヶ月以上来なかった場合。
顎:上顎、下顎
歯種:前歯、小臼歯、大臼歯
ファーケーション:単根歯、複根歯でファーケーション無し、複根歯でファーケーション有り
支台歯としての使用:支台歯ではない、固定式補綴物の支台歯、可撤式補綴物の支台歯
統計処理
主なアウトカム:動的歯周治療後の歯の喪失
ロジスティック回帰分析の変数
性別、年齢、IL-1多型、診断、喫煙、定期的なSPT参加(はい/いいえ)
歯に関する変数:隣接部の骨欠損レベル,骨欠損の種類(水平/垂直),骨縁下の垂直骨欠損深さ,歯の種類(前歯部,小臼歯部,大臼歯部),顎(上顎/下顎),ファーケーション(単根歯,複根でファーケーション無し,複根でファーケーションあり),支台歯(なし/固定式/可撤式補綴物)
結果
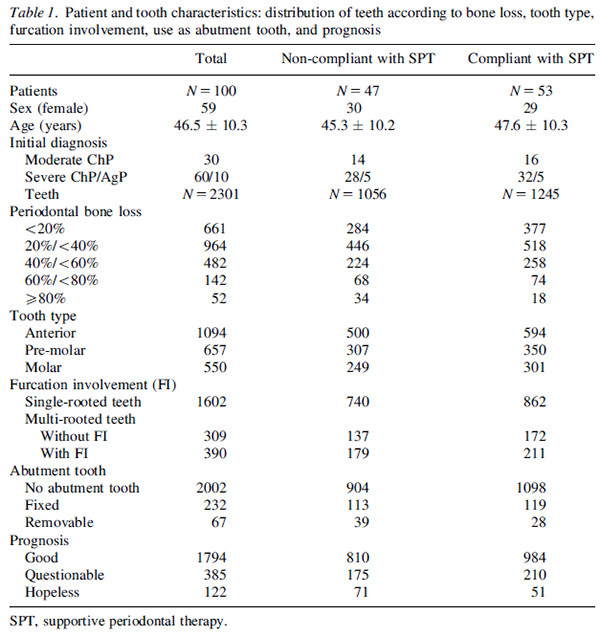
145名の患者をリコールしましたが、最終的にデータが揃ったのは100名ジャストとなっています。平均年齢は40代後半で比較的若いです。
10年の間に155本の歯が喪失しました。29本が規則的にSPTに応じていた群で、126本はSPT不定期群でした。
SPT間隔は44名が最初の1年が3ヶ月その後6ヶ月、21名が3ヶ月、35名が6ヶ月でした。
歯の喪失
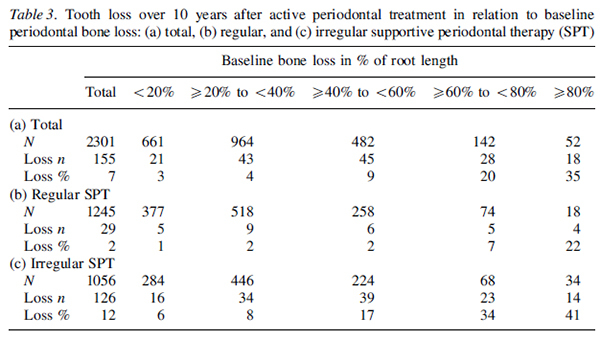
ロジスティック回帰分析の結果、患者側の要因では不定期なSPT、SPT時のPCR、年齢が有意に歯の喪失と関連しました。
95%信頼区間は記載がありませんでした。
その中でも不定期なSPTはオッズ比4.57と今回の変数では最も高いオッズ比になっています。
歯側の要因としてはベースラインの骨欠損、ファーケーションの有無、支台歯であることが有意に歯の喪失と相関しました。
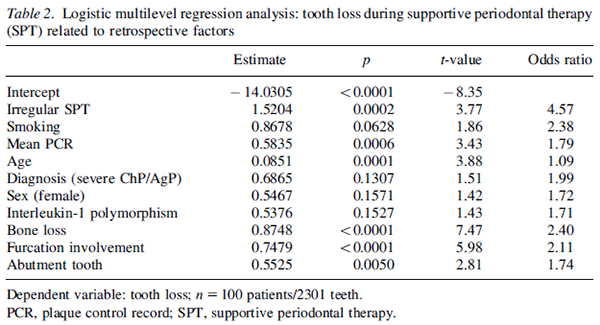
ベースライン時の骨欠損と歯の喪失、SPTに規則的に応じたかに関する結果が表3になりますが、当然の様に不定期にしかSPTに応じない患者群の骨欠損が大きいリスクの高い歯は抜歯になる可能性がかなり高くなっています。
ファーケーションの有無と歯の喪失の関係です。複根歯のファーケーション無しと有りでそこまで差があるような感じはしませんが、統計的には有意な関連性は出ています。
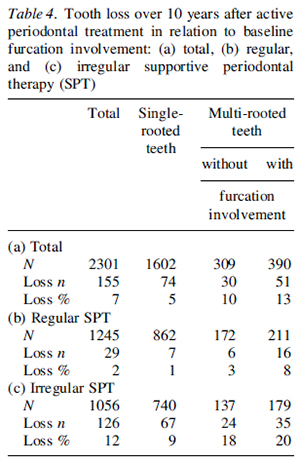
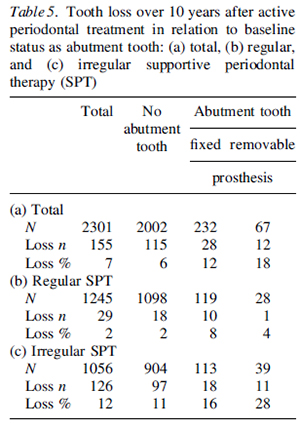
支台歯として使われていたかどうかですが、これは明らかかと思います。やはり負担が大きいということでしょう。
考察(簡略)
治療前にすでに重度の骨量減少があると、さらなる付着物の減少による歯の喪失のリスクが高くなることは、もっともなことです。しかし、すでに重度の骨量減少が見られる患者であっても、SPTは重要な役割を果たしています。SPTに定期的に応じる患者では、ベースラインの骨欠損が80%以上であった歯の78%が10年間残存しています。SPTに不定期にしか応じない患者では59%しか残存していません。SPTに定期的に参加しているグループでは、ベースラインの骨欠損が60%~80%の歯の93%が10年残存しています。この数字は、歯周病患者におけるインプラントの成功率と一致します。
歯の種類(前歯部、小臼歯部、大臼歯部)は、歯の喪失に統計的に有意な影響を与えることはできませんでした。この結果は、他のワーキンググループが、大臼歯の喪失リスクが高いと報告していたことと、一見して矛盾しています。 しかし、彼らはファーケーションを考慮していませんでした。今回の解析では、複根歯にファーケーションがなくても、単根歯に比べて予後が悪いことが確認されました。しかし、ファーケーションの関与は、複根歯の喪失リスクをさらに高めました。したがって、大臼歯だけでなく、複根歯(上顎第一小臼歯も含む)は喪失のリスクが高く、フェーケーションの関与も重要な要素であると結論づけることができます。
動的歯周治療の前から固定式また可撤式の義歯の支台歯である歯は、支台として使用されなかった歯に比べて歯の喪失率が高いという結果になりました。可支台歯支台歯は、固定式よりもさらに悪い影響を与えました。支台歯として使用される歯は、患者にとって清掃が困難であることが多く、再感染や疾患の進行のリスクがあります。支台歯の切削は、歯内療法の合併症のリスクが高まり、歯の喪失につながる可能性もあります。特に可撤式義歯は、支台歯の歯周状態を悪化させることがよく知られています。この観察結果は、補綴治療を回避するためのツールとしての短縮アーチの概念の意義を確認し、強調するものです。
歯に関連したリスクファクターである骨量のタイプ(水平または垂直)や、歯根のグルーブの存在は、統計的に有意なファクターとしては採用されませんでした。特に興味深いのは、骨欠損のタイプ(水平または垂直)ではなく、歯根の全長に対する骨欠損が歯の喪失の有意な要因であるという観察結果です。これは、他の報告と矛盾しています。201人の患者において、10年後、水平方向の骨欠損では、歯の喪失率は13%、骨縁下骨欠損(垂直性骨欠損)では、骨縁下の深さに応じて、それぞれ22%、46%、68%の歯の喪失率が見られたと報告されています。この報告の被験者は歯周病治療を行っていないという点で今回と状況が異なります。本研究では、再生療法を用いて治療され、この治療によって欠損部が骨で埋められたと推測されます。この効果を明確に判断するためには、歯に関する因子として歯周再生治療を多段階回帰モデルに含めるべきでした。
結論
動的歯周治療の後、規則正しくSPTで歯科医院を受診し、効率的なプラークコントロールを受ける事は歯の喪失を回避するのに強く影響する。
ベースラインの骨欠損、ファーケーションの有無、支台歯としての活用はSPT中の歯の喪失に影響する。
まとめ
歯周病がある程度進行すると、歯を支える骨を失います。失った骨は治療したからと言って戻ってくるものではありません。再生療法、と効くと戻る気がしますが、実は適応できる部位というのはそう多くはありません。
一度骨を失った部位をしっかり治療するとそれ以上進行しなくなるわけですが、歯磨きなどを怠ればまた再度進行を始めます。歯周病治療が一息ついても歯科医院を受診しなくてもいいわけではないのです。定期的に進行していないか、歯磨きがおろそかになっていないかなどをチェックする必要があるのです。人間ですから、一度正しい歯磨きをマスターしたとしても段々粗くなっていきます。
今回の研究結果では決められた間隔で定期検診に応じなかった場合、歯の喪失リスクが4倍以上になる可能性が示唆されました。やはり定期的に受診する、ということは非常に重要です。なにかちょっと歯ぐきが腫れぼったいから行こう、とか痛くなってきたから行こう、では遅すぎるのです。
当院でもその方の虫歯や歯周病リスクに応じて1~6ヶ月の定期検診間隔を設定しています。1ヶ月の人はかなりリスクが高い方なのでそこまで多くはなく、3ヶ月に1回程度の方が多くなっています。